5 概述
脾脏是一个重要的免疫及造血器官。在胎儿时期,脾脏造血功能活跃,出生后造血功能渐为骨髓所代替。脾脏仍担负着制造淋巴细胞和单核细胞的功能。但在大量失血及骨髓功能发生障碍时,脾脏仍然产生红细胞。
脾脏是血运极其丰富的器官,又是最大的淋巴组织,直接和血液循环相联系,结构上有类似海绵样组织的特点。平时贮存血液,当身体急需时收缩放出血液,以调节循环血量。
脾脏构成全身网状内皮系统的一部分,产生抗体,特别是IgM,吞噬和清除血液中的颗粒物质,吞噬白细胞及血小板,参加全身的防御功能。脾脏摘除后,抵抗感染的能力下降。据文献报道脾切除后IgM水平下降,清除血液内颗粒抗原能力下降,易造成暴发性感染。因此近年来对外伤性脾破裂多主张尽量保存脾脏,仅有约1/3的严重脾外伤须行脾切除术。但在脾脏疾病或与脾脏有关的血液病中,脾切除可获得良好的疗效(图12.17.1-0-1)。

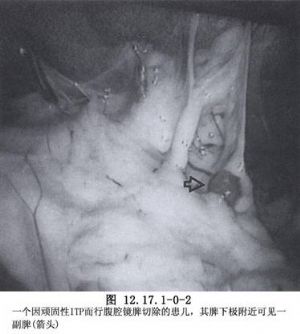
在脾门周围有时有数目不等的大小各异的副脾(图12.17.1-0-2)。在脾功能亢进须行脾切除时,副脾也应同时予以切除,以免日后副脾代偿性肥大,引起脾功能亢进症状复发。但在脾破裂须行脾切除时,则应尽量保留副脾,有可能在术后副脾代偿性肥大,部分代偿脾脏的功能。
6 适应症
儿童脾切除术适用于:
1.脾破裂 目前国内外对小儿脾破裂均主张采取非手术疗法为主。据加拿大的一组报道,75例儿童脾破裂,87%非手术治疗成功;手术治疗的7例仅3例做了脾切除,4例做了脾修补术。作者认为无并发症的脾破裂可经非手术治疗而治愈,主张对儿童脾破裂血红蛋白在80g/L以下时输血。单纯脾破裂一般输血20ml/kg后病情应当稳定,如超过此量血流动力学仍不稳定,则可能并发多数脏器损伤,应及早行探查手术。
2.脾脏的其他疾患 如游走脾及脾蒂扭转、脾囊肿、脾肿瘤、霍奇金病、脾结核、脾脓肿等。
3.血液病、某些代谢性疾病及脾功能亢进、珠蛋白生成障碍性贫血(地中海贫血)、遗传性球形细胞增多症、获得性溶血性贫血及再生障碍性贫血、先天性代谢性缺陷及某些非特异性脾大。原发性血小板减少性紫癜反复发作,药物治疗无效时也可采用脾切除术,约1/3的病例有显著效果。
8 术前准备
1.选择性脾切除病例,应在脾切除前详细全面查体,以便做好全面的术前准备工作。
2.外伤性脾破裂,先行积极的非手术疗法,包括输血、输液,维持必要的血容量并进行抗休克治疗等。在可能的情况下,进行必要的术前检查,如胸部X线检查、腹部CT检查等,尽量在术前估计有无多发伤的存在。
9 麻醉和体位
一般选用全麻气管内插管较为安全,尤其适用于外伤性脾破裂病儿。选择性脾切除也可采用基础麻醉加硬脊膜外阻滞麻醉。一般采用仰卧位,如估计术中粘连严重或可能切开膈肌时,可采取半侧卧位(图12.17.1-1A~C)。
10 手术步骤
1.切口 主要依据脾脏大小、有无粘连、病儿体形及医生的习惯而定,一般可采取左肋缘下“L”形切口、弧形切口、横切口或右侧腹直肌切口。在门静脉高压时,脾与膈肌及后腹膜有广泛性血管性粘连,可采用胸腹联合切口,切开膈肌在良好暴露下仔细分离及缝扎止血(图12.17.1-2)。

2.外伤性脾破裂时开腹后迅速吸出腹腔内积血,检查脾脏损伤的部位、程度、有无活动性出血。如仍有出血,应迅速以纱垫压迫,并快速探查肝、肾及全部胃肠、腹膜后大血管及胰腺、十二指肠有无损伤。在选择性脾切除病例,应仔细检查脾脏与周围脏器有无粘连,同时应探查肝脏,胆道系统有无异常。
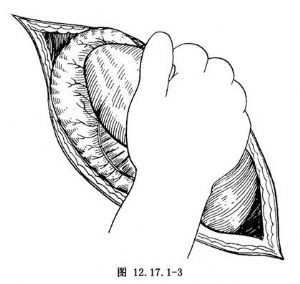
3.暴露及游离脾脏 脾破裂大出血后,脾脏缩小,多无粘连,术者可将脾脏托出于切口外,然后以大纱布垫填压脾床(图12.17.1-3)。脾大或脾功能亢进时,脾脏与周围粘连较多,且多为血管性粘连,托出脾脏时应特别小心,防止粗暴操作引起大出血。
4.托出脾脏后,应先分离切断胃大弯侧网膜,沿胃大弯向上分离胃短动脉的分支,予以切断结扎,分离脾胃韧带,注意勿损伤胃壁组织。于胰腺尾部切开后腹膜,分离出脾动脉,以丝线结扎,以减少出血。然后依次处理脾结肠韧带、脾肾韧带及脾膈韧带,将脾完全游离(图12.17.1-4A、B)。


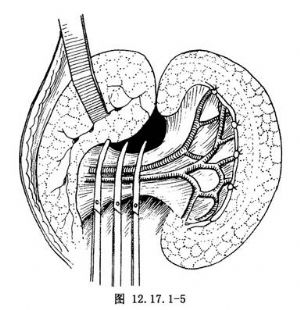
5.处理脾蒂 在脾脏周围的韧带已完全游离后,最后处理脾蒂。首先分开胰尾,用3把血管钳分别夹住脾动脉、脾静脉,近端结扎及贯穿丝线缝合,再切断脾蒂血管(图12.17.1-5)。切除脾脏,仔细检查膈肌表面有无渗血、脾门血管结扎是否牢靠,然后将分离的后腹膜予以缝合。缝合后脾床如无渗血,可不放引流。但若术中脾脏与周围脏器粘连紧密,术后局部有渗血可能时,可放烟卷引流,自左上腹壁另戳孔引出。一般在24~48h后如无渗血可拔除引流条。
11 术中注意要点
1.脾切除术的主要危险是术中发生大出血,在脾脏肿大变脆及暴露欠佳时尤应注意。一般术者希望将脾脏托出于切口外,这样操作比较简便,也容易处理脾蒂。但如脾蒂短,且与周围组织有广泛血管性粘连时,切勿使用暴力,否则可能撕破脾蒂,造成危险的大出血。在分离脾蒂血管时不应一次钳夹过多组织,以免结扎不牢,导致术后血管回缩继发大出血。一般对脾动、静脉用三钳法处理比较可靠,如脾动脉已先行结扎则更为安全。脾动、静脉的处理应在将脾脏托出后施行。如脾脏尚未完全游离,脾门血管位置深,处理脾门过程中一旦撕破脾静脉时,则不易控制出血。
2.胃、胰腺距脾门较近,手术中操作不当或意外发生大出血时,盲目钳夹止血容易造成胃大弯及胰尾的损伤,因此术中分离脾胃韧带结扎胃短动脉时,不要靠近胃壁太近,否则钳夹胃壁后容易造成局部坏死穿孔。
结扎脾门血管时,要将胰尾分开,如误伤后可发生胰腺坏死,形成腹腔脓肿或胰瘘。
3.处理脾膈韧带时,宜在处理完脾胃韧带及脾肾韧带后进行,这时可将脾脏下移,显露良好。如遇门脉高压,此处有大量侧支循环,可切开膈肌进行缝扎止血,万万不可用力牵拉或钝性分离,否则易造成脾脏上极撕裂或撕破侧支循环的血管发生大出血。
4.搜寻副脾 约25%的人有副脾存在。有脾脏疾病的病儿副脾发生率更高。副脾多在脾门处,有时位于肠系膜、大网膜甚至在卵巢。一般一个,约黄豆至蚕豆大小,有的人4~5个不等,手术中必须搜索并将副脾切除(外伤性脾破裂则要保留副脾),因为遗留的副脾将会发生代偿性增生,致使诸如溶血性贫血,原发性血小板减少性紫瘢及大多数脾功能亢进等疾病复发。
12 术后处理
儿童脾切除术术后做如下处理:
1.预防术后腹胀,应保留胃管行胃肠减压,待肠蠕动恢复后拔除。
2.争取及早经口进食。经口进食后可使胃部扩张,缩小脾窝的间隙,有利于局部的止血。
3.术后定时测量血压、脉搏、呼吸,有条件的可进入监护室。如血压下降、脉搏加快,应注意有无内出血的征兆。如疑有内出血,应及时输血。输血后血压继续下降,引流物为血性、且不断增多时,应再次剖腹止血。
13 并发症
13.1 1.腹腔内出血
是脾切除术后最严重的并发症,多系血管结扎线松脱或脾床粘连分离后渗血所致。临床表现术后24~48h内脾床引流管内流出较多血液,病儿出现休克的症状及体征。应及时进行剖腹探查止血,不能等待观察而贻误抢救时机。
13.2 2.膈下感染及脾静脉血栓性静脉性静脉炎
脾切除术后膈下积血易继发感染形成膈下脓肿。临床表现高热不退、白细胞总数增高,X线平片及超声波检查可以帮助确诊及定位,必要时行CT检查,并可在超声指导下穿刺脓肿或再次切开引流。有时膈下的感染波及已结扎的脾静脉,造成血栓性静脉炎,这也是脾切除术后长期发热的原因之一。抗生素治疗短期内常不奏效,治疗不及时可发生败血症。
13.3 3.血栓形成
脾切除术后血小板计数常有明显增加,一直至术后2周达最高峰,以后逐渐下降。个别病例可延长至1个月以上,尤其多见于脾切除术前有脾功能亢进的病例,在遗传性球形细胞增多症的病儿,术后血小板可高达100×1010/L以上,血小板急骤增加,引起血管内凝血而形成血栓,最常见于门静脉,严重者可致死。所以术后1周起,应定期检查血小板,如遇急骤上升的病例,为预防血栓形成,可使用双嘧达莫(潘生丁)或应用肝素抗凝治疗。
13.4 4.暴发性感染
因脾脏具吞噬及产生抗体的作用,故脾切除术后会增加细菌感染的敏感性。近年来国内这方面的报道也较多,有的作者报道961例小儿脾切除术后有3.96%因严重感染而死亡,而非致命性感染占4.37%,两者之和为8.3%。我们也有因脾切除术后发生严重暴发性肺炎球菌性败血症而死亡的病例。因此,在决定小儿脾切除时,应权衡利弊,如非危及生命,尽量将脾切除术推迟至2~3岁以后进行。