6 概述
永存动脉干又名共同动脉干,为一种非常少见的先天性心脏畸形,是原始动脉干的分隔发育过程中早期停顿,保存了胚胎期从心底部发出的单一动脉干,供应体循环、肺循环和冠状动脉循环的血流。发病率约为先天性心血管疾病的0.5%~3%。其特征是一单根的动脉干,起源于两个心室腔的基底部,只有一组半月瓣(可有2~6个瓣叶,以3个瓣叶为多见),肺动脉主干与右心室无直接联系,而是从动脉干的某处分出。极少情况也有一侧肺动脉起源于共干,而对侧肺的供血则来自肺动脉侧支或动脉导管未闭,此种情况有时又称为半动脉干。绝大多数伴有高位室间隔缺损。动脉干瓣环一般均衡骑跨在室间隔上,但有时明显地向前偏向右心室,从而修补后容易引起左室流出道梗阻。
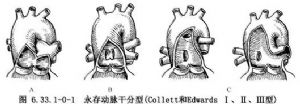
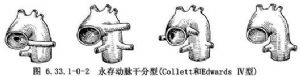
1949年,Collett和Edwards根据肺动脉起源不同将永存动脉干分为4型:Ⅰ型(47%)为左右肺动脉通过一个共同的肺动脉干起于动脉干起始处;Ⅱ型(29%)为左、右肺动脉起于动脉干之后壁;Ⅲ型(13%)为左、右肺动脉分别起于动脉干侧壁(图6.33.1-0-1);Ⅳ型为左、右肺动脉缺如,肺循环由起自降主动脉的支气管动脉供应(图6.33.1-0-2)。这是目前最常用的分型方法,但这种分型还存在着争议。McGoon(1983)认为Ⅲ型共干是否真正存在值得商讨,也有些学者认为Collett和Edwards Ⅳ型应属于肺动脉闭锁或法洛四联症伴肺动脉干缺如的最严重型,而不应归于永存动脉干之列。
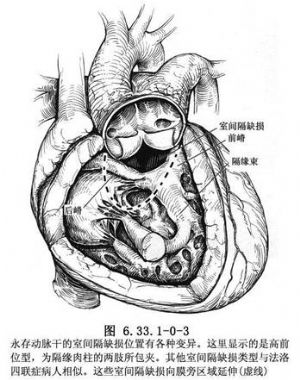
1965年Van Praagh根据有无室间隔缺损将永存动脉干分为A组和B组,有室间隔缺损的A组约占96.5%。在A组中再以肺动脉分支起源分为4型:A1型,肺动脉干发自动脉干;A2型,左、右肺动脉直接从动脉干发出;A3型,左或右侧肺动脉缺如,该侧肺血由侧支循环供应;A4型,主动脉峡部发育不全、狭窄或闭锁伴有一巨大动脉导管未闭。1974年Berry等结合文献,进一步简化上述两种分类方法,概括为两型:Ⅰ型(即Collett和Edwards分类的Ⅰ型或A1型),指从共干上先分出一般肺动脉干,再发出左、右肺动脉;Ⅱ型(即Collett和EdwardsⅡ、Ⅲ型或A2型),指肺动脉干缺如,左、右肺动脉直接从共干后壁或侧壁发出。将Collett和Edwards Ⅳ型动脉干和假性动脉干归于肺动脉闭锁畸形,从外科观点看对Collett和Edwards Ⅳ型动脉干的处理也类似于肺动脉闭锁(图6.33.1-0-3)。
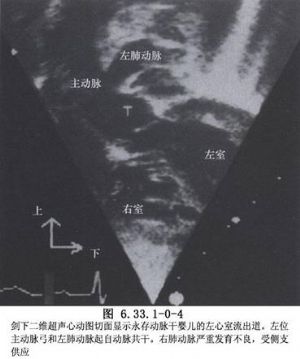
永存动脉干病例的冠状动脉开口,多较正常位置偏高,常有一支粗大的右冠状动脉分支横跨右室前壁至左心室前降支。合并畸形有动脉导管未闭、左上腔静脉、全肺静脉异位引流、房间隔缺损、单心房、单心室及主动脉弓中断等。二维超声心动图、心导管和心血管造影检查可以明确诊断(图6.33.1-0-4~6.33.1-0-7)。

永存动脉干手术可分为姑息性手术和矫正手术。1960年Cooley试用带球瓣的导管矫正永存动脉干3例均未获成功,Armer等于1961年及Smith于1964年应用肺动脉环缩术治疗使病情获得缓解,1962年Behrendt等成功地应用室间隔缺损修补术和无瓣膜导管建立右室肺动脉通道的方法来治疗永存动脉干。1968年McGoon在Rastelli的实验工作基础上,首先应用同种带瓣管道根治永存动脉干成功。Lecompte1982年报道了应用单瓣补片矫治永存动脉干的方法,1987年Barhero-Marcial等加以改进,获得了较好效果。以往主张1岁以下病儿可先行肺动脉环缩术,以控制肺血流,减轻心衰,改善症状,到3~4岁后再行矫正手术。此种姑息性手术较简单,但姑息性手术本身和以后再做根治手术病死率均较高,而且近年由于手术技术的提高,对1岁以下的婴幼儿施行矫正手术病死率已降低,现多数学者主张对永存动脉干婴儿应尽早进行矫正手术。特别是近年有些作者介绍了不用心外管道根治永存动脉干的手术方法,取得了较好效果,而且可避免带瓣管道移植后并发症及由此引起的再次手术问题,从而给婴幼儿时期永存动脉干矫正手术开辟了更广阔的前景,但其长期效果尚有待于进一步观察。
永存动脉干病儿大部分(75%)在1岁以内死亡,其余多发生严重不可逆性肺血管病变而失去手术机会,所以目前主张对永存动脉干病儿应尽早行根治手术。
7 适应症
永存动脉干根治手术适用于:
1.Collett和Edwards Ⅰ、Ⅱ、Ⅲ型永存动脉干病人,一旦确诊就应考虑手术治疗。过去从带瓣管道考虑认为矫正手术适宜年龄为3~4岁,但现在许多作者认为在1岁以内,甚至在新生儿行根治手术更能防止肺血管阻塞性病变发生。
2.伴有严重心衰的病人经内科积极治疗后行矫正手术,对内科治疗无效的严重心衰病例,也可考虑尽早行矫正手术。
3.半共干、Collett和Edwards Ⅳ型永存动脉干也可行根治手术,但常因严重肺血管病变而影响手术效果。
4.再次手术指征是移植的管道发生梗阻、瓣膜损坏而出现明显充血性心力衰竭者,或第1次移植的管道直径太小已不适应病人发育和活动需要。
8 禁忌症
肺血管阻力明显增高,伴不可逆性肺血管阻塞性病变的永存动脉干病人是矫正手术的禁忌证。对年龄较大,临床上出现明显发绀,动脉血氧饱和饱和度<83%,肺血管阻力>12Wood单位的病人往往已失去矫正手术的机会。而严重充血性心力衰竭不应视为矫正手术的禁忌证。
9 术前准备
术前除了按一般体外循环心脏直视手术常规准备外,需特别注意以下几点:
1.术前要进行详细检查,明确诊断。通过二维超声心动图和心血管造影确定永存动脉干的类型、肺动脉从动脉干发出的确切部位、动脉干瓣膜有无明显关闭不全及程度以及其他合并畸形。对Collett和Edwards Ⅳ型永存动脉干病人要注意体-肺侧支血管部位和数量,以便设计手术方式。
11 手术步骤
11.1 1.应用带瓣管道修复Ⅰ~Ⅲ型永存动脉干手术
手术主要包括分离肺动脉并修复主动脉、闭合室间隔缺损和重建右室到肺动脉通道。
(2)建立体外循环:于发出肺动脉分支上方游离升主动脉准备放置阻闭钳。分离出肺动脉主干或分支套带准备阻断血流用。
按常规进行体外循环插管,若发出肺动脉分支上方的升主动脉不够长,则应用股动脉或髂动脉插管逆行灌注。体外循环一开始,应用阻闭带临时阻断肺动脉血流,以防止大量血液至肺而发生灌注肺(图6.33.1-1)。全身降温22~25℃,以4℃冷心脏停搏液行冠状动脉灌注,每20min灌注1次。心脏表面加敷冰泥局部降温。对婴幼儿应用深低温停循环更有利于手术操作。

(3)分离肺动脉和修复动脉干壁缺损:将肺动脉从动脉干起始部切断时,应注意左冠状动脉开口比正常位置较高,切断位置尽量离动脉干瓣膜远些,以免损伤左冠状动脉开口(图6.33.1-2)。

Ⅰ型永存动脉干修复:假如左、右两肺动脉在动脉干上有一短的主干,可于肺动脉起始部前方先做一切口,看清切口内下方的结构后继续切开其外后方血管壁,完全离断肺动脉干,并注意勿损伤左冠状动脉开口和动脉干瓣膜(图6.33.1-3)。

应用4-0聚丙烯线直接横形缝合主动脉切口,如有张力,则应用补片修复(图6.33.1-4),注意防止主动脉狭窄和瓣膜扭曲。

Ⅱ型永存动脉干修复:假如左、右两肺动脉从动脉干的左后方一个共同开口发出,缺乏肺动脉干,可将左右肺动脉连同部分动脉干一并切下,动脉干左后壁留下的卵圆形缺损可以直接缝合,但是应用一小人工补片或用戊二醛处理的心包补片修补更满意(图6.33.1-5)。闭合这类切口必须十分严密,因为松开主动脉钳后,若有漏血再显露缝合比较困难。

若前方的动脉干影响在后面的肺动脉口与同种带瓣管道吻合的操作时,则可将动脉干横形切断,同种带瓣管道远端先与肺动脉切口吻合(图6.33.1-6)。

待肺动脉与同种带瓣管道远端吻合后再用4-0聚丙烯缝线将切断的动脉干端-端吻合(图6.33.1-7)。

若左右肺动脉共同开口于动脉干后壁时,则可经动脉干前壁横切口用补片闭合肺动脉在动脉干的开口,将同种带瓣管道远侧端与左肺动脉行端-侧吻合(图6.33.1-8),这样可避免动脉干后壁缺口缝合或修补后的出血问题。

Ⅲ型永存动脉干的修复:假如左右两肺动脉分别起自动脉干,可将这两肺动脉开口的动脉干一段切下,将切下并连于左右肺动脉的管壁上方切口做连续缝合,下方切口与同种带瓣管道远端吻合(图6.33.1-9)。

然后再处理动脉干上切口。主动脉连续性可通过直接缝合或移植一段人造血管完成(图6.33.1-10)。

此种类型亦可将两侧肺动脉分别自起始处切断,近端缝合,将带有分叉的人工血管与左右肺动脉口分别进行端-端吻合,然后再移植同种带瓣管道(图6.33.1-11)。

(4)修补室间隔缺损:在动脉干下方右室前壁中部做纵形切口,若右室前部有粗大的冠状动脉分支时亦可做横切口。牵开室壁切口,动脉干缺乏漏斗隔,通常骑跨于室间隔缺损上方,半月瓣构成室间隔缺损顶部。然而有时可以主要连接右室或左室,室间隔缺损的前缘为中隔小梁的上支,缺损的后缘大约80%病例是肌肉缘,由中隔小梁的后支与心室漏斗皱褶融合而成(图6.33.1-12A)。室间隔缺损的另一种类型是膜周缺损,缺损的后缘为三尖瓣前叶,在这些病例由于心室漏斗皱褶的消失,三尖瓣和动脉干相延续(图6.33.1-12B)。

室间隔缺损修补方法:一般均用适当大小的人造补片或心包补片修复室间隔缺损。漏斗部室间隔缺损修补方法:
漏斗部缺损远离希氏束,其后下缘可用带垫片褥式或连续缝合。上缘用带垫片褥式缝合于动脉干右前缘心室切口上方的深部,缝针穿过补片打结,使动脉干瓣口完全位于左心室侧。上缘最后的缝线不结扎,待心外带瓣管道远端与肺动脉吻合完毕后再予以结扎(图6.33.1-13)。

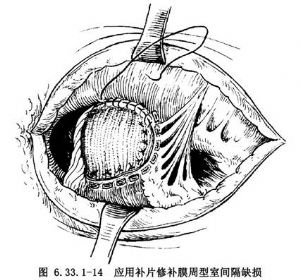
膜周型室间隔缺损修补方法:此类缺损后下缘补片缝线必须穿过三尖瓣根部,以避免损伤传导束。补片上方应逐渐转移到右室前壁,补片应够大,以保证左室流出道通畅(图6.33.1-14)。通过三尖瓣口或小的右房切口探查房间隔,若有卵圆口未闭不予处理,若存在大的房间隔缺损予以部分缝合,保留2~3mm小型房间隔缺损。
(5)建立右室到肺动脉通道:应用同种带瓣主动脉或带瓣肺动脉移植于右室和肺动脉之间,重建右室-肺动脉间通道。带瓣管道的远端与肺动脉吻合可在闭合室间隔缺损之前或在闭合室间隔缺损之后进行。用无创缝线将带瓣管道远侧端与肺动脉端端吻合,先缝合后壁,再缝合前壁,连续缝合,带瓣管道一般置于心脏左缘(图6.33.1-15)。在吻合时若肺动脉回血较多,可在肺动脉内放置吸引管吸引,并可暂时减低体外循环流量,以充分显露手术野。

同种带瓣管道近端与右室切口吻合时,加用戊二醛处理的自体心包片完成右室流出道的重建,缝在同种带瓣管道的剩余瓣环和右室切口缘上。一般应用4-0或5-0聚丙烯缝线行连续缝合。为缩短心肌缺血时间,可在开放升主动脉阻闭钳以后进行,先缝合后壁,再缝合前壁(图6.33.1-16)。外管道的长度要合适,以防止扭曲。

11.2 2.应用单瓣补片修复Ⅰ~Ⅱ型永存动脉干
(1)Ⅰ型永存动脉干修复方法:将肺动脉从左肺动脉前上缘至动脉干的左窦做一弧形切口,用补片分隔动脉干为主动脉和肺动脉两部分,补片的缝合从动脉干瓣环开始,将左窦分隔在肺动脉侧。缝合后缘时注意补片在左冠状动脉开口和右肺动脉开口之间。补片不要太大,以防止手术后因高的主动脉压将补片推向右侧,而造成右室流出道梗阻(图6.33.1-17)。

在靠近动脉干左窦的右室流出道做一上宽下尖的倒锥形切口,切去部分心室壁肌肉,经心室切口用补片修补室间隔缺损(图6.33.1-18)。

将左肺动脉切口下缘拉向下与右室切口上缘缝合,用无创线带垫片褥式缝合,注意缝合在同一平面,建立右室肺动脉通道后壁。
将单瓣补片缝合在右室流出道前壁,单瓣叶要与左肺动脉切口下缘和右室切口上缘缝合嵴在一个平面上,以避免肺动脉瓣关闭不全(图6.33.1-19)。

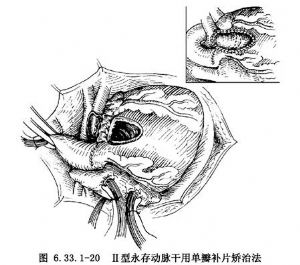
(2)Ⅱ型永存动脉干修复方法:可经动脉干前壁横切口用补片闭合肺动脉在动脉干的开口,经倒锥形右室切口修补室间隔缺损。再在左肺动脉上做横切口,由于左肺动脉切口离右室切口有一定的距离,可利用左心耳前壁作为新的肺动脉后壁,左心耳上缘与左肺动脉切口下缘缝合,左心耳下缘与右室切口上缘缝合。然后应用单瓣补片作为新的肺动脉前壁重建右室-肺动脉通道(图6.33.1-20)。
11.3 3.Ⅳ型永存动脉干和半共干矫治术
Ⅳ型永存动脉干无肺动脉,有1至数支发自降主动脉的体-肺侧支,在这些侧支中常伴有1或多处狭窄,而侧支无狭窄的病例常常具有较高的肺血管阻力,这给手术矫治带来不利因素。对侧支无明显狭窄或狭窄不重,并且肺血管病变为可逆性,则矫治手术可得到较好的症状改善和效果。半共干是指一侧肺动脉发自共干,另一侧肺是来自体肺侧支血管。目前多将Ⅳ型永存动脉干和半共干合并室间隔缺损归于法洛四联症伴肺动脉闭锁,手术可采用单源化方式,直接把大的侧支动脉互相连接于肺动脉血管,或应用自体心包等材料重建左、右肺动脉及其汇合部,然后用同种带瓣管道连接于右心室,以矫正畸形。
11.4 4.合并畸形的手术处理
(1)合并左或(和)右肺动脉狭窄,或对已行肺动脉干环缩术的病例,可将狭窄段肺动脉一并切开,必要时切口可向左右两肺动脉延伸。用自体心包扩大左右肺动脉(图6.33.1-21)。

切口向两侧肺动脉延伸时,远侧肺动脉壁往往很薄,吻合时容易撕裂血管。在这种情况下可采用两块心包片分别先加宽狭窄的左右肺动脉管腔,然后再与同种带瓣管道远端吻合,是值得推荐的方法(图6.33.1-22)。

(2)合并动脉干瓣膜关闭不全:术前尽可能明确诊断,术中切开动脉干后要进一步测试动脉干瓣膜关闭不全程度。对严重关闭不全者应行瓣膜成形术或心脏瓣膜置换。对新生儿,最好应用带瓣同种主动脉管道移植。首先在肺动脉开口以上横断主动脉,切除动脉干瓣叶,将冠状动脉连同其开口,周围部分动脉干壁一并切下。纵形切开右心室并切断动脉瓣环。同种带瓣主动脉近端与动脉瓣环缝合,利用移植物上的二尖瓣前叶闭合室间隔缺损将冠状动脉开口“钮扣”移植于同种移植物的相应部位,移植物的远端与切断的主动脉端-端吻合。用另一个同种带瓣管道建立右室-肺动脉连续性。
(3)合并主动脉弓中断:在升主动脉和股动脉或髂动脉分别插管,于体外循环下或深低温停搏下同期手术,可切断直接吻合主动脉弓,若合并有动脉导管未闭,需同时阻断升主动脉和动脉导管,切断动脉导管并缝闭肺动脉切口,将升主动脉与动脉导管吻合。右室和肺动脉通道可按此处介绍方法处理。
12 术中注意要点
1.手术中注意探查心血管畸形,除了注意永存动脉干类型、动脉干瓣膜有无关闭不全、有无肺动脉狭窄外,还要注意其他合并畸形,以防漏诊,对合并畸形应同期进行相应的处理。
2.若合并动脉干瓣膜严重关闭不全时,要特别注意加强心肌保护措施,主动脉阻断后切开动脉干壁行冠状动脉内灌注或经冠状静脉窦逆行灌注,以防止动脉干根部冠状动脉冷灌注时动脉干瓣膜反流,致使心脏膨胀,造成心脏复苏困难。
对婴儿直接冠状动脉冷灌注是不容易的,这种情况下的改进方法是经心室切口,于动脉干瓣膜上置缝线,使瓣叶暂时闭合,再经主动脉根部进行心脏停搏液灌注;右室切开后开放主动脉钳如发现反流较多,可将上述缝线牵紧,使瓣叶再次闭合。心脏除颤使心肌张力逐渐恢复后去除瓣叶结扎线,有利于心脏复苏。
3.Ⅰ型永存动脉干分隔时应注意冠状动脉开口比正常位置偏高,要认准解剖关系,防止损伤左冠状动脉开口。
4.止血要彻底,尤其是对动脉干后壁缺口的缝合,以及对应用带瓣管道病人吻合口后壁的缝合要确实,一次缝合好,避免复跳后不易再缝合止血。对少量针眼渗血予以压迫止血,往往可收到较好的效果。
13 术后处理
1.加强心功能及循环支持治疗。病人在术前多有肺动脉高压,心功能差,手术复杂,阻断血流时间长,术后病人多需要应用正性肌力药物,加强心功能及循环支持治疗,必要时应用血管扩张药,以减轻心脏负荷。
2.辅助呼吸和防治肺部并发症。术后呼吸机辅助呼吸20h以上,以保证供氧,减少呼吸做功和减轻心脏负担。待呼吸循环稳定后方可考虑拔出气管插管,并注意保持呼吸道通畅。拔出气管插管后应协助病人咳嗽、咯痰、雾化吸氧。对严重呼吸功能不全或痰多不易咳出者,应尽早考虑气管切开。
3.防治心律失常。术中常规安置临时心肌起搏电极,术后静脉滴注利多卡因72h以上,以防止心律失常,必要时应用心脏起搏。严密监护和及时处理心律失常。
4.术后抗凝治疗3个月。