1 概述
多毛症(hypertrichosis)一般系指女性体毛生长过多,分布异常,是血循环中雄激素主要包括睾酮、双氢睾酮、雄烯二酮、脱氢表雄酮和硫酸脱氢表雄酮等生成增多。临床上可出现女性性征毛发生长过盛,分布呈男性化倾向。主要表现颜面、耳前、口周围、胸前、乳头周围、腋窝、背部、下腹部、阴毛多而密,向脐部呈菱形分布,以及下肢及大腿前部。女性多毛常被认为是有某种男性化疾病存在,并有心理压力来寻求诊治。
9 发病机制
9.1 家族性遗传性多毛症
多毛症可因血浆睾睾酮水平升高,或睾酮在毛囊中转化为二氢睾酮增多所致。有家族性遗传性多毛症的女性患者中,其体毛比正常人略多,细而长,分布如男性,可能系毛囊对雄激素比较敏感,受体丰富,对体内正常量雄激素或外源性小剂量雄激素均能引起多毛症之故。
9.2 肾上腺性多毛症
(1)肾上腺肿瘤:肾上腺皮质腺瘤或肾上腺皮质癌时,可以合成分泌过多的雄烯二酮、去氢表雄酮及睾酮等雄激素,从而引起多毛症与女性男性化表现。
(2)库欣病:ACTH分泌增多引起双侧肾上腺皮质增生,发生皮质醇增多增多症,ACTH多来源于脑腺垂体嗜碱性细胞或嫌色细胞,较少来源于异位ACTH综合征,即某些恶性肿瘤如肺癌等。肾上腺皮质增生经常分泌肾上腺雄激素增多,而引起女性闭经、多毛与男性化表现。
(3)先天性肾上腺皮质增生的男性化:肾上腺P450 C2l-羟化酶缺乏,P450 C11-羟化酶缺乏和3β-HSD缺乏时,肾上腺皮质醇合成障碍与减少,可引起ACTH代偿性分泌增多,导致雄激素分泌过多和肾上腺皮质增生,此时青年女性患者可有不同程度的多毛症与男性化表现,即闭经、喉结出现与声音低沉等异常。
9.3 中枢性多毛症
(1)大脑性多毛症:大脑损伤后如脑炎、多发性脑硬化症,松果体肿瘤及颅骨内板增生症等可有部分患者雄激素分泌增多,而诱发多毛症。
(2)下丘脑与垂体性多毛症:下丘脑与腺垂体肿瘤,腺垂体嗜酸性细胞腺瘤,嗜碱性细胞增生与腺瘤等,可使肾上腺皮质增生,而引发多毛症,肢端肥大症也可有多毛症表现。
9.4 卵巢性多毛症
(1)多囊卵巢综合征:是较常见多毛症的原因,可伴有阴蒂肥大。由于多囊卵巢时其芳香化酶、3β-羟类固醇脱氢酶受抑制及P450C、17和20-裂解酶活性增强而使得卵泡膜细胞增生,合成雄激素增多而发生多毛症及男性化表现。
(2)卵巢肿瘤:如卵巢生殖细胞瘤、门细胞瘤、卵巢性索瘤及肾上腺残余细胞瘤等可合成分泌雄激素,引起多毛症与男性化表现。
9.5 药源性多毛症
一些药物如非激素药物中的苯妥英钠、二氮嗪、米诺地尔和环胞霉素等,激素类药物如泼尼松等服用时间过长,剂量较大时均可引起多毛症。
9.6 胰岛素抵抗综合征与多毛症
遗传性胰岛素受体缺陷引起胰岛素抵抗综合征有3种类型:①胰岛素抵抗A型,其临床表现多有糖尿病、黑棘皮病及雄激素水平升高;②脂肪萎缩性糖尿病可有糖尿病、脂肪萎缩、甘油三酯升高、黑棘皮病和雄激素水平升高;③矮妖精症表现为在宫内生长停滞、空腹低血糖、矮妖精貌及雄激素水平升高。这几种高胰岛素血症均可引起卵泡膜细胞增生而合成分泌雄激素过多,发生多毛症及男性化表现。
9.7 特发性多毛症
特发性多毛症临床上比较常见,患者既无遗传家族史又无器质性病变,也无服药史,主要表现的多毛症找寻不到病因,其检查也均属正常,此类患者属于特发性多毛症。
10 多毛症的临床表现
雄激素生成过多最敏感的标志就是多毛,然后才是痤疮、皮肤油腻、性欲增强、阴蒂肥大,最后是男性化,男性化多提示是肿瘤。痤疮是雄激素过多的另一个标志,虽然不少痤疮病人的睾酮水平并不高,但有5α-还原酶增高的证据。脱发也是临床表现之一,有40%的脱发病人有高雄激素血症。
妊娠时出现的多毛常是由黄素瘤引起的,分娩后会消失,惟一的危险就是有可能导致女胎男性化。妊娠合并卵巢功能性肿瘤的机会极少,因为后者本身就不容易怀孕。
10.1 多毛症的分类
由病人(或健康人)遗传背景和激素平衡状态所决定。其分布主要与雄激素作用有关(表1)。
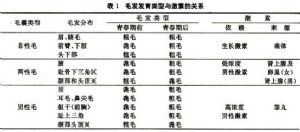
10.2 多毛症的分期
决定毛发类型和分布的激素除雄激素外,还有生长激素。雄激素以睾酮为主,在男性主要由睾丸,女性在肾上腺,次为卵巢产生。男女孩阴毛生长分期见表2和表3。


10.3 毛发发育异常

11 实验室检查
应该先检查其血中的睾酮(T)、卵泡刺激素(FSH)、黄体生成素(LH)、雌二醇(E2)及DHEAS,有条件者行游离睾酮(FT)、17-羟孕酮检查。首先观察T有否升高,初步考虑是肾上腺性抑或卵巢性。若LH升高或LH与FSH的比值升高,有可能是多囊卵巢综合征。若DHEAS升高,常为肾上腺性;而DHEAS正常T明显升高,多为卵巢性。最好同时检查PRL,以排除高催乳素引起的无排卵。
12 辅助检查
12.1 B超检查
卵巢肿瘤基本上均可发现,也可发现卵巢增大或多囊卵巢,但对肾上腺疾患则诊断率较低。
12.2 CT或MRI
如血浆睾睾酮及游离睾酮水平升高,尿17-KS值升高,提示有分泌雄激素肿瘤存在的可能,应进行垂体、脑与下丘脑、肾上腺、卵巢及其他部位的B超、CT或MRI检查等,以明确肿瘤位置、大小等。CT或MRI对肾上腺肿瘤很敏感,还可定位,亦可显示对侧肾上腺状况,但对肾上腺增生有时会出现误诊,对卵巢肿瘤的诊断也具有较大价值。
12.3 腹腔镜检查
若非创伤性检查未见异常,而实验室检查又高度提示卵巢肿瘤(如总T>7mmol/L)时,应行腹腔镜诊断,并做好在腹腔镜下切除肿瘤的准备。由于雄性素增多可单独来自肾上腺或同时来自生殖腺,因此CT或MRI,腹腔镜后穹隆镜检查外,还可采用导管法从肾上腺静脉或生殖腺附近静脉采取标本,测定血浆中雄激素含量。这些方法对较准确的判断雄激素增多的部位有意义。
12.4 地塞米松抑制试验
必要时可试用地塞米松抑制试验。
13 诊断
多毛症的诊断一般无大困难,在女性体毛稀少部位出现多毛者即应考虑诊断,明确诊断依靠临床表现与实验室检查结果,并要鉴别其多毛的临床类型。多毛症患者的实验室检查主要依据雄激素的测定,有利于进一步治疗。在询问病史及体检时,应注意多毛的程度及多毛发展的速度,其与肿瘤相关。也应注意有否肢端肥大症和库欣综合征的其他表现,并应特别注意询问用药史:如达那唑;治疗更年期综合征的复方制剂中也可能含有少量雄激素,;其他如苯妥英钠、米诺地尔、氯丙嗪和二氮嗪等。
14 鉴别诊断
应与多囊卵巢综合征、肾上腺皮质增生、肾上腺皮质腺瘤、肾上腺皮质癌、卵巢肿瘤及异位ACTH综合征等鉴别诊断。
如为多囊卵巢综合征,还可有肥胖、闭经、不孕、阴蒂肥大、痤疮、乳房发育不良及多毛症等症状与体征。
如为肾上腺皮质腺瘤性多毛症,还可有向心性肥胖,高血压、痤疮、闭经、多血质、皮肤紫纹、满月脸及骨质疏松等,其皮质醇水平升高,尿17-KS及17-OHCS升高及尿皮质醇升高等可以鉴别诊断。
比较少见的先天性肾上腺皮质增生有两性畸形者比较容易识别。而迟发型与隐型患者多在青春期后发病,有等位基因的突变,临床仅表现多毛和阴蒂轻度肥大,很不容易与特发性多毛症鉴别诊断。
15 多毛症的治疗
15.1 病因治疗
多毛症常为全身性疾病在皮肤上的一种表现,故需寻找原发病进行相应的治疗。部分属于先天性、遗传性者,目前尚无适当疗法。如考虑为药物所致,应予停药。如发现有肿瘤,不管是卵巢或肾上腺肿瘤,均应尽可能予以切除,不能切除者,给予化疗或放疗。如为库欣病,可行垂体瘤切除、放疗,肾上腺次全切除等。
15.2 局部疗法
剃毛是暂时性去除毛发的最简单方法,剃毛常被误解为越剃长得越快越粗,其实不然,但常因会留下短的毛茬且不久又会长出,故多数女性不能接受。
脱毛剂也可试用,可起到与剃毛类似的作用。可酌情选用拔毛糊、拔毛蜡、雄黄石灰糊等。脱毛后再涂可的松类乳剂和氧化化锌泥膏,保护1~2天即可,但毛发脱后均可再生。
此外,尚可选用电分解术,毛囊电解破坏是一永久性去除毛发的方法,安全有效,但繁琐、费用高,可与药物治疗配合应用,但可能形成瘢痕。
激光脱毛术:应用红宝石、激光或YAG激光照射治疗。主要是通过热损伤毁坏毛囊。副作用局部红肿、红斑、瘀斑、色素沉着。
15.3 药物治疗
药物治疗可以使终毛逐渐变回毫毛,使多毛问题得到解决,但药物常常不能治愈多毛症,故为了防止复发,可能需要长期服药。常用的药物有以下几种。
15.3.1 (1)雌、孕激素疗法
雌、孕激素疗法是治疗卵巢性多毛症的首选方法。大多数多毛症病人与持续不排卵的稳定状态所致的雄激素过多有关,故治疗就是打破这一稳定状态。若病人希望怀孕,则应诱发排卵,可应用氯米芬(克罗米芬)、HMG、FSH、Gn-RH等药。若不希望怀孕,则可采取抑制LH的孕激素疗法,因为多毛症妇女卵巢的雄激素生成依赖LH。若应用含有雌激素与孕激素的口服避孕药则效果更好,因不仅孕激素可抑制LH,而且雌激素可增加SHBG而使游离睾酮减少,孕激素还抑制了皮肤的5α-还原酶的活性。含左旋炔诺酮、地索高诺酮等的制剂效果更好,如妈富隆含150μg地索高诺酮和30μg炔雌醇(乙炔雌二醇),效果甚好。
若应用口服避孕药有禁忌证或不愿用,则可给甲羟孕酮(醋酸甲孕甲孕酮),每次150mg肌内注射,每3个月1次;或每天口服30mg。效果比避孕药稍差。它可减少SHBG而稍增加游离睾酮。
药物治疗一般起效较慢,常需6个月才能达到较满意的效果,如能与物理方法结合应用,可收到更理想的效果。一般认为1~2年后可暂停,观察是否恢复排卵。若有排卵即停止治疗,若仍无排卵,雄激素的抑制仍可持续6个月~2年,但最终常常还将复发,最好在复发前重复用药。
15.3.2 (2)螺内酯(安体舒通)
螺内酯是一种醛固酮拈抗剂,在治疗多毛症时有多方面的作用,可通过抑制细胞色素P450酶系而抑制卵巢和肾上腺的雄激素合成,与毛囊的雄激素受体竞争结合,直接抑制5α-还原酶的活性,其中抑制受体作用是最重要的机制。疗效与剂量有关,推荐有效剂量为每天200mg,一段时间后,可减至每天25~50mg的维持量。起效一般较慢,常需6个月以上。副作用轻微,头几天有利尿作用,偶诉乏力,可致功能性子宫出血。可应用于不愿用避孕药或效果差时。若与避孕药合用,则效果更好。局部应用含2%~5%螺内酯的霜剂,可有效治疗痤疮。需要注意的是,随着雄激素的抑制,可恢复排卵,但螺内酯对胎儿的作用尚不清楚,理论上妊娠早期对睾酮的抑制可导致男胎女性化,故治疗期间应采取避孕措施。与口服避孕药合用既可增强治疗作用,又可预防功能性子宫出血及避孕。
15.3.3 (3)环丙孕酮(赛普龙)
环丙孕酮是强孕激素制剂,既能抑制LH,又能与雄激素受体结合而阻断雄激素的作用。一种应用方法是月经第5~14天,每天100mg,第5~25天加用炔雌醇30μg或50μg。服用3个月后可见明显效果,但停药后复发率高,不良反应有疲乏、水肿、肥胖、肌痛、性欲减低等。与螺内酯一样,服药期间应采取有效避孕措施。也有采用小剂量,如Diane-35(达英-35)含2mg环丙孕酮和35μg炔雌醇,认为效果与大剂量一样,但不良反应减少。
15.3.4 (4)糖皮质激素
糖皮质激素适用于肾上腺酶缺乏的病人,起抑制ACTH作用,从而减少肾上腺雄激素生成的作用。地塞米松效果比泼尼松和氢化可的松好,每天0.5~1.75mg,以睡前服用为好,以达到对下丘脑-垂体-肾上腺轴的最大抑制。肾上腺雄激素比皮质醇对地塞米松的抑制更敏感。以地塞米松抑制ACTH对无排卵引起的卵巢性多毛也有作用,甚至能诱导排卵,但因其副作用较大,一般只用于肾上腺酶缺陷的病人。
15.3.5 (5)戈那瑞林(促性激素释放素,Gn-RH)激动剂
戈那瑞林激动剂即黄体生成素释放素(LHRH)类似物,长期持续较大量的LHRH类似物对垂体促性腺激素细胞上的LHRH受体起降调节作用,使LH分泌减少。因常导致雌激素水平降低,故宜配合雌、孕激素疗法(口服避孕药)。因方法繁琐,花费大,一般病人无需应用。
15.3.6 (6)氟他胺(氟他米特)
氟他胺是非甾体类抗雄激素药物,常用于治疗晚期前列腺癌,治疗多毛症时剂量为250mg,3次/d,副作用少,但目前经验尚不多。治疗期间也应采取有效避孕措施。
15.3.7 (7)西咪替丁
西咪替丁是雄激素受体阻断剂,剂量为300mg,4次/d,但作用轻微效果不理想。
15.3.8 (8)酮康唑
酮康唑可抑制细胞色素P450酶系而阻断雄激素的合成,每天需400mg,治疗多毛效果明显,但副作用很常见,特别是肝功能损害,应留作为最后一线药物并定期查肝功能。
15.4 手术治疗
药物治疗无效,又渴望怀孕的多囊卵巢综合征患者可考虑行卵巢楔形切除,或腹腔镜打孔术,部分患者有效;对年龄较大、无生育要求者,长期用药治疗会担心其不良反应,若多毛程度重且持续加重者,可考虑行子宫及附件切除术;而那些卵泡膜增殖的病人常对药物抑制没有反应,且一般年龄较大,适合手术治疗,术后给予激素替代治疗。
15.5 中医疗法
中医对毛发的生长多有论述,如《诸病源候论》记载:“诸经血气盛,则眉发美泽,若虚少枯竭,则变黄白悴秃。若风邪乘其经络,血气改变,则异毛恶发妄生也”。