5 概述
腹主动脉瘤切除术用于腹主动脉瘤的治疗。 腹主动脉瘤几乎全由动脉粥样硬化引起,梅毒或真菌感染所致的动脉瘤很少见。内膜增厚、变粗、溃破以及中膜的退行性变,使动脉壁不能耐受血流的不断冲击而逐渐膨胀、凸出,形成动脉瘤。瘤腔内多有血栓形成。一般累及肾动脉平面以下到分叉部的腹主动脉,有时也波及到髂总动脉。病人可全无症状,也可有腹部胀满、隐痛等主诉,有的自己发现搏动性包块。病变呈进展性,有自发破裂趋势,一旦破裂,只有少数病人能够获救。病人多为50岁以上的中老年人,常伴有高血压及冠心病。X线平片和B型超声有助于诊断,但更有价值的是CT和血管造影。CT能准确测出动脉瘤的大小;数字减影血管造影则能明确血管瘤与肾动脉的关系、髂动脉与其他内脏血管有无受累以及肠系膜下动脉的供血情况。手术是惟一有效的治疗。动脉瘤切除及腹主动脉-髂动脉或腹主动脉-股动脉架桥是公认的标准术式。
6 适应症
原则上所有情况良好的腹主动脉瘤病人都应手术。瘤体越大,破裂的危险性越大,对有症状者或高血压病人尤其如此。据报道动脉瘤直径<6cm者,50%能活过5年;≥6cm者则只有6%。6cm直径的腹主动脉瘤,每年有10%发生破裂。瘤体<5cm发生破裂也并不少见,因此尽早手术是明智之举。但另一方面,腹主动脉瘤切除是颇具风险的手术,术中对腹主动脉的阻断和开放,会引起血流动力学的明显改变,而病人大都有某种或几种基础疾病,有的还相当严重。在已知的高危因素中,心脏疾病名列首位,包括不稳定心绞痛、充血性心力衰竭和近期心肌梗死史;其次是呼吸系统疾病(呼吸困难、需间断吸氧)和肾功不全(肌酐>265μmol/L即3mg/dl、依赖透析治疗)。年龄则是比较次要的因素。决定是否施行手术,必须先对病人进行深入检查,掌握血管瘤和脏器功能两个方面的详尽资料,在此基础上认真权衡动脉瘤破裂和手术究竟哪个危险更大,慎重作出决断。按目前的水平,手术病死率约为5%,并发心肌梗死是主要死因。
8 术前准备
1.积极治疗基础疾病,尤其是心、肺、肾的疾病,使病人以尽可能好的状态迎接手术。
2.术前禁烟1个月以上。指导病人进行深呼吸锻炼,术后间断深呼吸对减少肺不张和其他呼吸系统并发症有很大帮助。
3.备足血液(1500~2000ml)。
4.手术前12h内静脉输注晶体平衡液1000~1500ml。
6.安放胃管、尿管。
9 麻醉和体位
采用气管插管全身麻醉。至少建立两个静脉通道,其中一个是腔静脉插管以便监测中心静脉压。对高危病人最好插入Swan-Ganz漂浮导管,随时监测右房压、肺动脉嵌入压和心排出量;同时插入桡动脉导管以监视动脉血压与血气分析。病人采平卧位。
10 手术步骤
10.1 1.切口
腹部正中切口,从剑突到耻骨联合(图1.17.10.3-1)。

10.2 2.显露动脉瘤
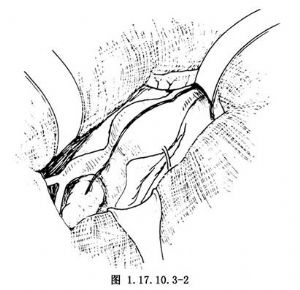
全面探查后,将全部小肠用湿纱垫裹好,挡向右上方(部分置于腹腔外),横结肠牵向上方,从屈氏韧带开始向下到骶岬下方剪开后腹膜,并将其向两侧游离,显露动脉瘤及两侧髂动脉(图1.17.10.3-2)。
10.3 3.解剖动脉瘤近段腹主动脉
游离十二指肠第3、4段并将其与肠系膜上静脉适当分离,以便向右上方进一步牵开。紧贴腹主动脉外膜锐性加钝性向上解剖,直到左肾静脉,将其与腹主动脉分开并向上方推开,为此可以将左侧精索内静脉切断。游离该段主动脉两边的侧后方,使主动脉能从脊柱向前方捏起,但不必做环形游离以免引起腰动静脉撕裂出血(图1.17.10.3-3)。

从动脉瘤发出的肠系膜下动脉多数已严重狭窄或闭塞,可以从根部切断结扎。但少数情况例外,切断后需重新植回,肠系膜下动脉的处理:为显露和解剖腹主动脉,一般需切断肠系膜下动脉(IMA),通常并不会引起左半结肠缺血。但如术前动脉造影发现IMA粗大纡曲,而肠系膜上动脉有供血不足表现,则有可能需要将切断的IMA重新植回。手术探查时可试行阻断IMA,观察左结肠血运有无障碍,术中多普勒检测对此很有帮助。初步判断需重新植入者,应将IMA根部一圈主动脉壁剜出使与IMA连成一体呈喇叭口状。主动脉上缺口予以缝闭。此时可试行开放IMA阻断钳,若有足量回血,则IMA无需再植,将其结扎即可。否则,在架桥完成后将其植入于人造血管上(图1.17.10.3-4)。所幸这种情况很少见。

10.4 4.显露髂总动静脉
找到输尿管并予以保护,适当分离髂总动脉使能被术者手指捏起(以保证阻断钳能到位不至滑脱),但不做全周径分离。
静注肝素100U/kg使病人肝素化。用无损伤钳先后阻断双侧髂总动脉及腹主动脉(图1.17.10.3-5)。先阻断远侧是为了防止近端钳夹时内膜硬化斑块或血栓脱落造成下肢动脉栓塞。

10.5 5.部分切开动脉瘤壁
最好用电刀,顺正中线纵行切开外膜和中膜,尽量先不切进瘤腔。上端到达瘤体与正常动脉交界处停止,改做一横行切口使其成T形。该横切口约占周径的40%~50%。如两髂总动脉并未受累,可在分叉上做同样的T形切口,准备与移植的单管人造血管远端吻合。但约半数病例髂总动脉有不同程度受累,需延长切口将其打开。
用刀柄剥离瘤体。剥离平面可在中、内膜之间,也可在内膜和与之粘着的机化血栓之间进行(图1.17.10.3-6)。

10.6 6.进入到瘤腔
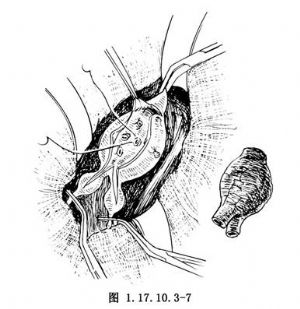
剥离到一定范围,便可进入到瘤腔,此时鲜血涌出。立即顺原切口将动脉瘤壁全长剪透,迅速清除瘤内血栓和增厚硬脆的内膜。腰动脉大多已闭塞,未闭塞者可用4-0不吸收线做“8”字缝合止血。若在显露动脉瘤过程中未曾找到肠系膜下动脉,此时可以从腔内壁认出并予以缝闭(图1.17.10.3-7)。
10.7 7.涤纶血管预凝处理
10.8 8.做近端吻合
先将人字形涤纶血管的粗臂按需要剪短(通血后人造血管会显著展长,修剪时要在拉长的状态下剪断)。由于主动脉后壁并未切断,须认准正常动脉壁与动脉瘤之间的边界(一般不难)。用3-0双针线将此边缘中点与涤纶血管后壁正中做1针外翻缝合,打结。然后用这两根针线分别向两侧做连续外翻缝合(图1.17.10.3-8)。连续缝线转向前壁,继续进行直到与对侧线会合,最后两线互相打结(图1.17.10.3-9)。


10.9 9.检查吻合口密封性
血管钳夹闭人造血管远端,慢慢松开腹主动脉的阻断钳,人造血管即时充盈。如吻合口有明显漏血,做单纯缝合或褥式缝合修补(图1.17.10.3-10)。小的漏血可通过短暂压迫解决。确认不漏血后,将靠近吻合口的人造血管阻断,同时开放远端阻断钳,将人造血管腔内血液排空吸净。

10.10 10.做远端吻合
若条件许可在主动脉分叉上方做吻合,操作比较容易。但需事先仔细检查拟吻合处血管后壁状况,如有内膜硬化斑块需将其剔除,然后判断该处是否能牢靠缝合。吻合方法与近端吻合相同(图1.17.10.3-11)。

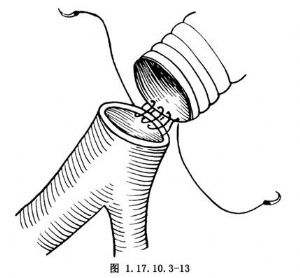
若髂总动脉近段受累而远段完好,则用人字形涤纶血管的细臂与其做端-端或端-侧吻合(图1.17.10.3-12)。若整个髂总动脉受累而髂外动脉完好,也可与髂外动脉吻合。血管吻合时,注意从内膜进针,从外膜出针而不是相反,以防将容易剥离的病变内膜挑起(图1.17.10.3-13)。

远端吻合口最后1针打结之前,要分别开放近远端阻断钳以便排出人造血管中的空气和血凝块。打结后,还要检查是否漏血,参见“腹主动脉-髂动脉架桥术及腹主动脉-股动脉架桥术”。确认不漏血后,在人造血管分叉下夹闭对侧细臂,除去同侧诸阻断钳,恢复该下肢血供。
当髂动脉因病变广泛不能用于吻合时,只能向股动脉架桥。为此:①缝闭髂总动脉断端;②于股三角做切口,显露股动脉;③沿髂外动脉前方做腹膜外隧道,将人造血管引向股三角部(图1.17.10.3-14);④与股动脉行端-侧吻合(图1.17.10.3-15),细节参见“腹主动脉-髂动脉架桥术及腹主动脉-股动脉架桥术”。


10.11 11.关闭后腹膜与动脉瘤囊壁
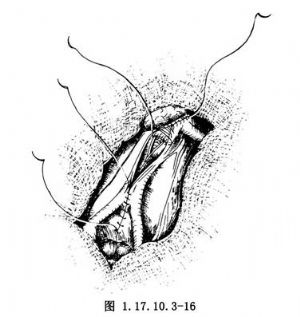
为防止发生动脉肠道瘘,人造血管尤其是吻合口必须妥为覆盖,与十二指肠及小肠隔开。动脉瘤囊壁彻底止血后,包绕缝合于涤纶血管之外。如囊壁有富余,可做重叠缝合,不必再修剪以免需重新止血。也可把后腹膜及囊壁一道缝合,为此先从上端开始,用肠线连续缝合后腹膜裂口。到达吻合口水平时,带上囊壁一起缝合(图1.17.10.3-16)。注意在缝囊壁上缘时,需带上吻合口近端血管的外膜一针,使吻合口的覆盖更加可靠(图1.17.10.3-17)。

10.12 12.动脉瘤上界甚高,接近肾动脉开口水平,无法在通常位置安放阻断钳和完成吻合的解决办法
偶可遇到动脉瘤上界甚高,接近肾动脉开口水平,无法在通常位置安放阻断钳和完成吻合。较简单的解决方法有:①在膈肌裂孔处阻断腹主动脉(见肾静脉平面以下的下腔静脉损伤修补术),钳夹两侧肾动脉并分别将带囊导管插入腹腔动脉及肠系膜上动脉,向囊内注水以阻断逆行血流,便可完成动瘤切除和吻合。②将大号带囊导管穿过人造血管插入腹主动脉到肾动脉开口水平,使充盈后的水囊同时阻断腹主动脉和两侧肾动脉,为完成后续操作提供条件(图1.17.10.3-18)。常温下阻断内脏动脉30min不至带来明显不良后果。更高位的腹主动脉瘤则需通过大胸腹联合切口,从左侧腹膜后途径进入,并重建腹腔动脉、肠系膜上动脉及肾动脉开口。

11 术中注意要点
1.手术的成功有赖于麻醉师与手术者的密切配合。持续监护必不可少。在阻断腹主动脉时要采取措施不使血压骤然上升太多,必要时可给予硝普钠加以控制。开放阻断钳恢复血流时要防止血压急剧下降,必要时采取间断开放的办法,在10min内逐步达到完全开放。在整个手术过程中要全力维持肺动脉嵌入压基本稳定,充分给氧,防止心肌缺血。
2.显露必须充分,才能应付各种困难情况。但又不要进行多余的解剖游离以减少创伤和失血。
3.做近端吻合时,后壁必须缝得够深,缝住全层,否则容易撕脱内膜造成漏血。从后壁向前壁缝合时,要注意严缝转角处。
5.术中最好进行自家输血,减少输库存血。